osteoporosisテレビ取材を受けた骨粗鬆症診療とは?
CHECK骨粗鬆症簡易チェック?
- 45歳以上である
- 女性である
- 体重は重くはない
- 運動習慣はない
- 紫外線を積極的に浴びていない
- 生理不順がある、婦人科疾患を持っている
- 母親が骨粗鬆症、祖母の背中が曲がっている
- 糖尿病、胃癌などの基礎疾患
- 喫煙している
見て頂きありがとうございます、院長の渡邉順哉です。
いくつチェックがつきましたか?
3つ以上チェックが付く45歳以上の女性の方は、当院と同等の骨の精密検査が必要です。
診断されても治せないじゃないかと思っていませんか?
いいえ、骨粗鬆症は早期発見、早期治療により、骨折を予防できる病気になります。
骨粗鬆症はなぜ検査・治療しないとダメなのか?
高齢になって転倒の回数が増えてきた際にいかに大腿骨頚部骨折を防ぐかにあると考えています。 また、背が縮んで背中が曲がってしまっている方をたまに見かけるかと思いますが、ほとんどが圧迫骨折の負の連鎖によるものです。そうなるのを今のうちから防ぐことも大事です。 特に女性の場合は、閉経というイベントを機に、骨密度が急激に低下し、男性より早く骨粗鬆症を迎えます。 月経不順や早期閉経、糖尿病、ステロイド治療などの明らかな原因がある場合もありますが、早い方ですと40代で骨粗鬆症を迎えてしまう場合もあります。
骨粗鬆症とは?
様々な原因によって全身の骨がもろくなり、簡単な外力によって骨折を起こしてしまいます。骨粗鬆症に伴う骨折として、最も大事なのは大腿骨近位部骨折(大腿骨頚部骨折と大腿骨転子部骨折)と腰椎と胸椎の椎体骨折になります。この骨折は様々な骨折の中でも、その後の生活や寿命に大きな影響を及ぼします。5年以内の死亡率がガンが32%に対し、大腿骨の骨折はなんと54%と死の骨折と言っても過言ではありません。
2019年、ガンで14年も闘病していた有名な舞台女優が、大腿骨を骨折された途端75歳で亡くなられてしまったというのは記憶に新しいかと思います。
原因は?
あまり知られていませんが、骨は常に骨芽細胞によって作って破骨細胞によって壊すというサイクルを繰り返し3年程度で全て新しい骨に作り替えられています。骨の新陳代謝にはエストロゲンとしう女性ホルモンが大きく関わっています。女性は50歳前後になると女性ホルモンの分泌が減り、閉経が起こります。閉経後は減少した女性ホルモンの影響により、骨を作るのと壊すというバランスが大きく崩れやすくなります。元々、骨は短期間で壊されるのに対し、骨を作るのには数倍の時間が掛かります。女性ホルモンによって制御されていた骨代謝回転が狂い、骨を壊すスピードが速くなり、徐々に骨を作るスピードも遅くなり、徐々に骨がもろくなってしまします。
閉経の早かった方は50代で骨粗鬆症になる方もいます。また、体重の軽い方は骨への適度な負荷がかかりにくいため、骨は弱くなりやすく骨粗鬆症のリスクが高くなります。
特に骨粗鬆症になりやすい方として、女性、高齢者、ご両親に大腿骨骨折や圧迫骨折している方がいる方、関節リウマチ、糖尿病、COPD、慢性腎不全、過去にステロイドや放射線による治療歴のある方、卵巣癌や胃癌などの手術後の方、早期閉経、喫煙、低体重、運動量低下などなど、これらの数が多いほど骨粗鬆症である可能性が高くなります。
症状などは?
特に症状はありません。骨粗鬆症自体は骨折しない限りは症状を起こさないため、閉経後は定期的に骨粗鬆症を検査をしていないと発見されないまま、発症し進行している場合があります。
精密な骨密度検査とは?
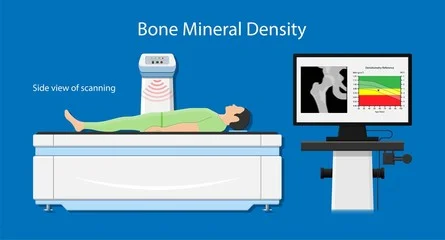
骨粗鬆症の検査では様々な検査法がありますが、横になって撮影する骨密度検査が大事
骨粗鬆症による骨折で一番重要な大腿骨と腰椎の骨密度を測定 骨質も測れます
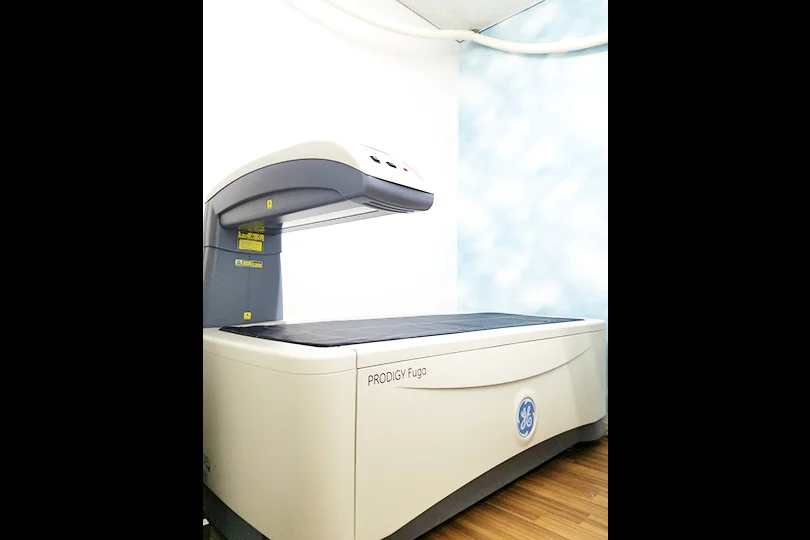
当院では新しい骨密度検査の機械を導入しています。
この機械では骨密度検査で有効な部位とされる腰椎と大腿骨の測定をします。
骨粗鬆症のガイドラインでは「大腿骨と腰椎での骨密度検査」を骨粗鬆症の診断・治療の判定基準しています。
ひと昔の検査で足の踵で測る検査(超音波検査)もありますが、精密度が違い、大腿骨や腰椎と比べ最大で20%程度誤差があり、骨粗鬆症を見逃す可能性があります。(当院で実証済み)
また手首で測る骨粗鬆症検査器もありますが、骨粗鬆症ガイドラインでは、腰椎や両側の大腿骨に金属は入っているなどで正しく検査できない場合を除き、腰椎と大腿骨の骨密度で骨粗鬆症は評価・診断・治療効果判定をするように定められています。
※2020年度検査実績延べ約2400名
当院の骨密度検査は所要時間は5分程度になります。
放射線被曝量は飛行機で関東から関西に行った場合に浴びる放射線量と変わらなくらい微量なのでほとんど心配はありません。MRIではないので、体内に金属が入っていても問題なく検査が受けることができます。
骨粗鬆症の診断方法とは?
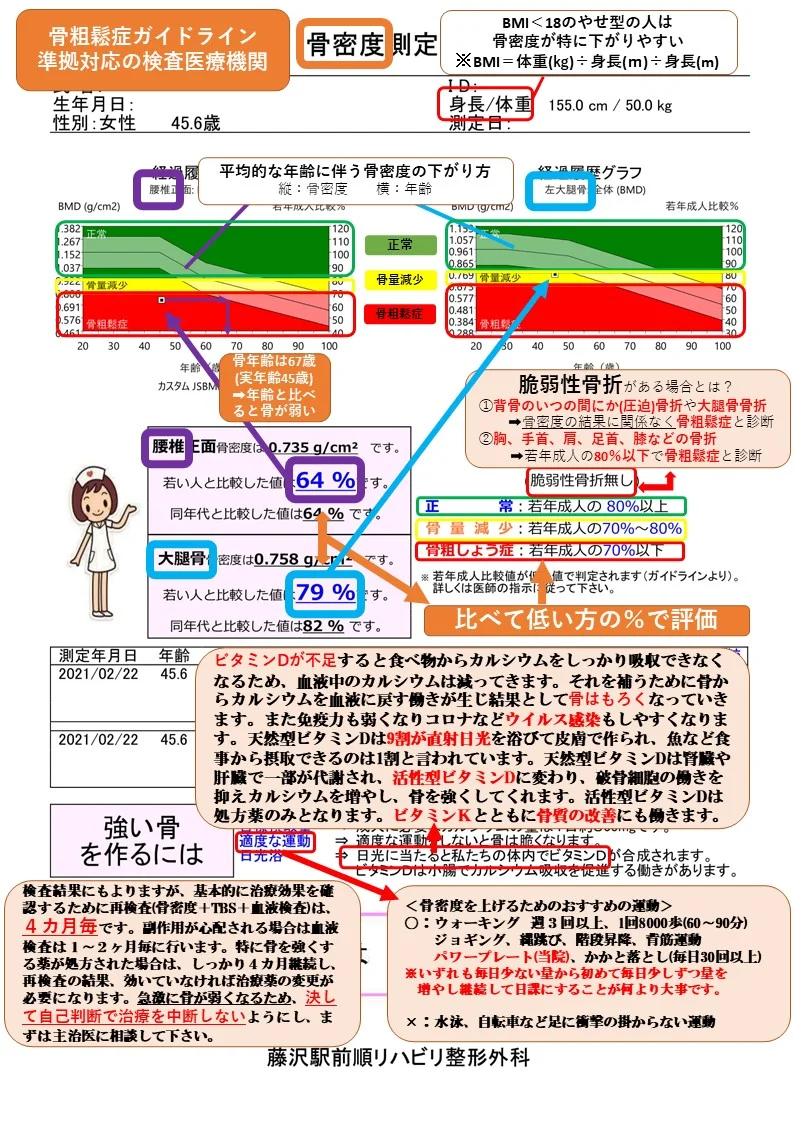
変骨粗鬆症の診断には、骨密度検査が必要です。 骨密度の数値または脆弱性骨折の有無によって診断します。
骨粗鬆症のガイドラインで定められている診断基準に沿って診断が必要になります。以下のいずれかを認めた場合に骨粗鬆症と診断されます。
- 1.骨密度70%未満もしくはー2.5SD
- 2.骨折の既往歴+YAM80%未満※「骨折の既往歴」:肩や手首の骨、肋骨、仙骨や恥骨・尾底骨などの骨盤骨、膝や足首の骨折
- 3.背骨(胸腰椎)の圧迫骨折または大腿骨骨折の既往)
これで安心!オリジナル骨粗鬆症パンフとは?

<骨粗鬆症検査を受けて頂いた方限定>院長の渾身の一冊、10ページにわたる骨粗鬆症全治療を網羅したオリジナルパンフレットを無料プレゼント!
骨粗鬆症の説明風景とは?
骨粗鬆症の初回検査の結果説明時の実際の風景です。
骨密度が正常でも、軽い圧迫骨折が認めた場合は骨粗鬆症という診断になります。
骨粗鬆症の治療薬はその圧迫骨折の位置やその他の状態等を総合的に判断して提案しています。
個々の骨粗鬆症の状態によって提案する治療薬等は変わってきます。
骨密度で安心するにはまだ早い!骨質とは?
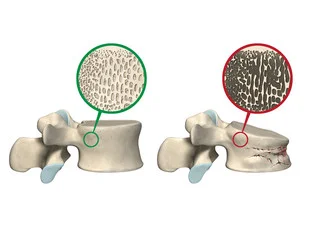
骨質ってご存知ですか?
骨密度が正常だから本当に骨粗鬆症は大丈夫でしょうか?
では、なぜ骨密度が正常なのに背骨がいつの間にか骨折してしまうのでしょうか?
骨密度が正常でも、いつの間にか骨折があったら骨粗鬆症と診断するのは何ででしょうか?
実は、骨密度が正常な骨粗鬆症、これは骨質が関係しています。
骨の強度は以下のような式で表せます
骨強度 = 骨密度 + 骨質
骨強度を100%とすると
骨密度70%+骨質30%となります。
従って大腿骨・腰椎の骨密度検査だけでは30%の骨粗鬆症患者は見逃されていることになります。
※手首での骨密度検査は大腿骨・腰椎骨密度検査より2割骨粗鬆症を見逃しているという報告もあり、骨質も考えると半数近く骨粗鬆症と診断できずに見逃していることになります。
では、骨粗鬆症で大事な骨質とは何でしょう?
骨質 = 構造 + 材質
骨質は構造特性と材質特性に分けられます。
構造特性は、海綿骨構造指標(TBS)という検査である程度調べることができます。
材質特性は、コラーゲン架橋で、血中ホモシステインや尿中ペントシジンにより調べることが出来ます(保険適応外)。
実は、骨粗鬆症には3つタイプがあると言われています。
骨密度低下型 50%
骨質劣化型 30%
混合型(骨密度低下+骨質劣化) 20%
骨密度が低下しているタイプの骨粗鬆症は全体の70%
骨質が劣化しているタイプの骨粗鬆症は全体の50%
骨密度が低い骨粗鬆症の場合でも約3割は骨質が劣化
骨粗鬆症の30%は骨質劣化型で骨密度が正常で見逃されている可能性が高くなります。
斎藤充 丸毛啓史(2014) 慈恵医大誌 骨粗鬆症の新たな治療戦略 ―骨質評価の重要性―
海綿骨構造指標(TBS)とは?
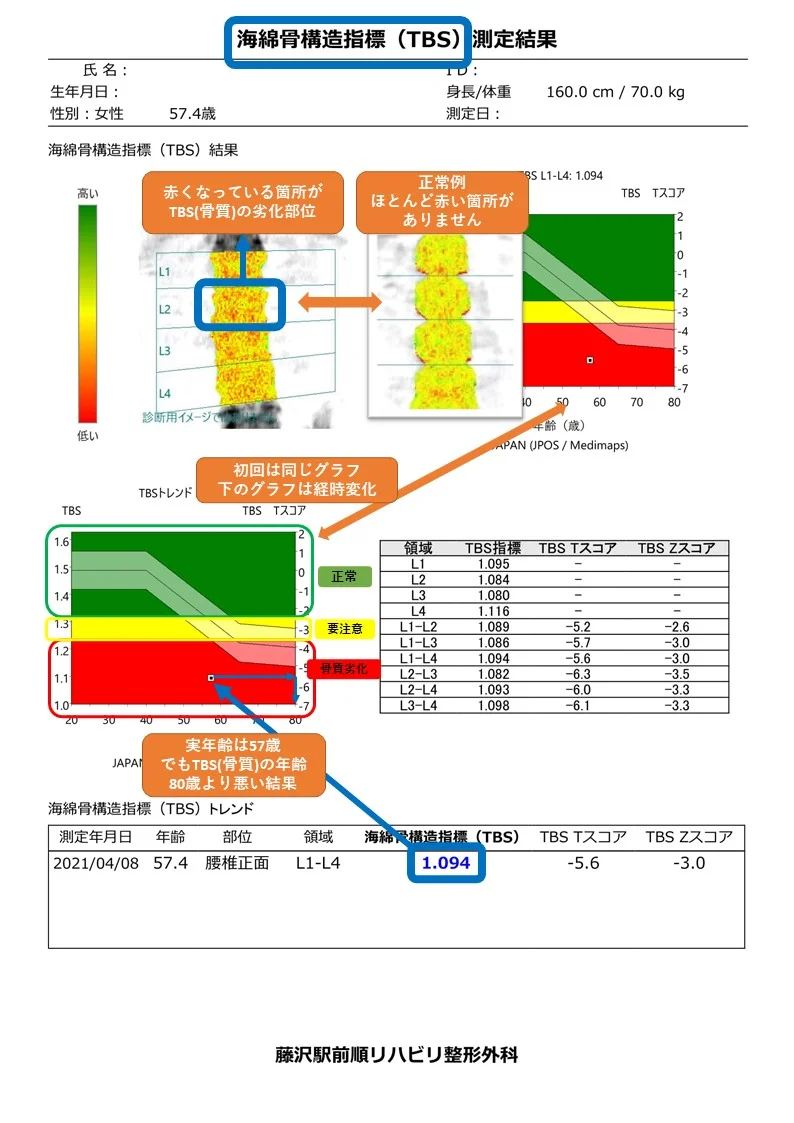
当院が独自で導入したシステム「海綿骨構造指標(TBS)」
これによって、骨質がある程度評価することができ、より骨粗鬆症を見逃しにくくなります。
大腿骨・腰椎骨密度の測定と一緒に測定が可能です。
第1~4の腰椎の海綿骨構造指標を計測します。
腰椎の赤くなっている部分が骨質が劣化している部分になります。
グラフにプロットした場所が赤い範囲に入ってしまったら骨質劣化と判断します。
骨質劣化を認めた場合は、骨質改善薬を選択します。
※現在、TBSは保険適応となっていませんが無償で提供しています。
いつの間にか骨折のチェックとは?
骨密度と一緒に胸椎・腰椎のレントゲンを撮ります。
理由は骨密度検査だけでは診断・治療に必要な「脆弱性骨折」を見つけられないためです。
脆弱性骨折として代表的なものとして大腿骨の骨折と背骨の骨折があります。
大腿骨の骨折は折れたら痛みでまず歩けませんが、背骨の圧迫骨折は痛みがないことも多いため、いつの間にか骨折している場合があります。それを見つけられるのがレントゲン検査になります。
圧迫骨折にも診断基準があり、1つの背骨の高さが周囲の背骨と比べて2割潰れたら圧迫骨折の診断になります。骨密度が正常ですが、レントゲンを撮ってみると圧迫骨折が見つかることもあります。圧迫骨折があれば骨粗鬆症の診断となりますので、実際骨密度が正常にも関わらず骨粗鬆症の診断となる場合があります。骨折と聞くと痛そうに思えますが、7割の方は無症状と言われており、骨折の程度が軽い程ほとんど自覚症状はありません。
無症状でもレントゲン検査の結果、圧迫骨折を認めた場合、骨密度が正常だったとしても骨粗鬆症の診断になります。正常の骨密度でも圧迫骨折をしてしまう状態ですので、骨を強くする治療を開始する必要があります。
実は骨の強さは骨の量(骨密度)だけではなく、骨の質が大きく関係しています。
骨の強度=骨密度+骨質(構造+材質)
したがって、骨質が良くなければ、たとえ骨密度が正常だったとしても骨の強度しては不十分ということになります。骨密度が正常にも関わらず圧迫骨折を認めることは比較的よくありますが、その場合は骨質が悪い可能性が高いためです。
骨質を血液検査や尿検査でペントシジンやホモシステインで調べる方法はありますが、今のところ保険適用になっていません。当院では、骨質は海綿骨構造指標(TBS)に加え、骨代謝マーカーやビタミンDやビタミンKの検査で確認しています。
骨代謝マーカー・ビタミンD(血液検査)とは?

骨代謝マーカー
骨密度やレントゲンで骨粗鬆症の診断は可能ですが、今後骨密度が下がっていく(骨がもろくわなっていく)かどうかは分かりません。
それを知ることができるのが骨代謝マーカーになります。
骨は絶えず作る→壊す→作る→壊す・・・を繰り返しています。
大人でも3年もあれば全身の骨は全て入れ替わるとも言われているようです。骨を作るのは骨芽細胞の働き、骨を壊すのは破骨細胞の働きです。子供や骨折後は骨芽細胞の働きが活発なのでどんどん骨は作られます。しかし、高齢になるほど骨芽細胞の働きは失われ、女性の場合は閉経前後から女性ホルモンが減るために破骨細胞の働きが活発になって骨は徐々に弱くなっていきます。
この骨を作る骨芽細胞の働きを骨形成マーカー(P1NP)、破骨細胞の働きを骨吸収マーカー(TRACP-5b)で確認します。
閉経後や卵巣摘出をされた女性の場合、この骨吸収マーカーが正常に比べ異常に高くなっていることが多いです。40代後半以降の中年女性で骨密度が年齢相応より明らかに低かった方はこの骨吸収マーカーが高い場合が多いです。そしてこれを放置すると、短期間に大幅に骨密度下がる傾向があります。
ビタミンD
骨粗鬆症検査は受けたことがある方も多いと思いますが、ビタミンDの検査は受けたことはありますか?実は、ビタミンDの不足、欠乏症は成人なら年齢に関係なくとても多いです。現に、院長の私も最近検査したところ欠乏症でしたので、毎日活性化ビタミンD製剤を内服し始めました。
カルシウムは骨の強度を強くさせるためには大事な材料になりますが、食べても全てが血液に取り込まれるわけではありません。ビタミンDは小腸でカルシムの吸収を促進してくれる働きがあります。9割が皮膚で作られると言われており紫外線をいかに浴びているかが大事になってきます。
キノコや魚などから摂取も可能ですが、1割しか関与しないため紫外線を避けて生活している日本人にはなかなか十分な摂取が難しいのが現状で、血液検査をしてみると実に半数以上の方が不足状態か欠乏症と診断されます。また、カルシウムの摂取不足がこれを助長している場合も多いのです。カルシウムを十分に摂取しないと血液中のカルシウム濃度を維持するために腸から吸収できない分を骨からカルシウムを血液に移動させるため、骨からはカルシウムが失われ弱くなっていきます。
実際、ビタミンD欠乏症でも血中のカルシウム濃度まで低下してることは比較的珍しいです。アメリカでは牛乳にビタミンDを添加しているそうですが、日本では添加されていないため、意識的にカルシウムやビタミンDを補充する必要があります。カルシウムは1日800㎎は必要ですので最も効率的かつ毎日摂取しやすい牛乳でさえ800ml程度飲む必要があります。
ビタミンDは体内で紫外線によって不活性型ビタミンDとして作られますが、肝臓や腎臓で一部が活性型となって初めてカルシウム吸収などに働いてくれます。
市販のビタミンDのサプリや紫外線でビタミンDは多少増やせますが、結局は肝臓や腎臓で活性型ビタミンDになるのは一部のみです。効率よくビタミンDに働いてもらうには活性型ビタミンDを摂取するのが手っ取り早いわけです。
しかし、まだ活性型ビタミンDは市販薬としては薬局では売られていませんので、ビタミンDの検査をした上で低い方は活性型ビタミンDを処方してもらうのが良いでしょう。ビタミンDも血中カルシウム濃度や血中アルブミン(低アルブミンの場合はカルシウム濃度の補正が必要)を検査をせずに処方は可能ですが、ビタミンDが足りているのにも関わらず活性型ビタミンDを内服すると高カルシウム血症になってしまうリスクがありますので、予め血液中のビタミンD、カルシム、アルブミンは測ってもらえる医療機関を選びましょう。
ビタミンK
ビタミンKは骨質に関係しており、不足すると骨質が低下します。納豆や緑黄色野菜に多く含まれ、ビタミンDと比べると不足することは比較的少ないです。当院では骨質の指標としてビタミンKを低カルボキシル化オステオカルシン(ucOC)により判断しています。
ビタミンKが不足するとucOCが高値となります。ucOCが増えると骨質が悪くなると言われています。ビタミンDと比べると足りない方は少ないですが、不足した場合は、メナテトレノン製剤を内服します。特に過剰摂取は問題になりませんが、ワーファリンを飲んでいる方は原則飲むことができません。
血中ホモシステイン、尿中ペントシジン
骨質のうちの材質であるコラーゲン架橋には善玉と悪玉があり、悪玉は骨質のサビとして骨をもろくさせてしまいます。
どの程度この悪玉のコラーゲン架橋が増えてしまっているかは、血中のホモシステインとペントシジンで測定することができます。
※現在、保険適応ではなく、自費4000円での検査となります。
ホモシステインやペントシジンの高値は、ビタミンB6、12、葉酸、SERM製剤を4ヶ月以上投与、もしくは重症骨粗鬆症を合併するケースではテリパラチド製剤による注射治療を行うことにより改善が見込めます。
ビタミンB6
ビタミンB6はタンパク質の代謝に大きく関わっているビタミンで、不足しがちな栄養素です。不足すると、骨質を悪くするホモシステインが増えてしまします。血液検査で基本的な検査項目に含まれているASTとALTを計測した場合、ASTと比べALTが明らかに低くなっている場合はビタミンB6不足が考えられます。
ビタミンB12
メコバラミンとして、神経症状に対して、整形外科で昔から良く処方されていたビタミンです。近年、ビタミンB12の不足が骨質を悪くしてしまうことが分かってきています。
骨粗鬆症の治療薬
骨粗鬆症と診断された場合、生活指導だけで元に戻すのはかなり困難です。
従って、骨粗鬆症の治療薬を何かしら選択する必要があります。 骨代謝マーカー(TRACP-5b、P1NP)とビタミンDの血液検査を行った上で、患者さん個々の骨粗鬆症の状態や生活環境に合わせて、生活指導(運動や栄養)や骨粗鬆症治療薬(カルシトニン製剤、ビタミンD製剤、SERM製剤、ビスホスホネート製剤、デノスマブ製剤、テリパラチド製剤、ロモソズマブ製剤)をご提案致します。 骨密度と骨代謝マーカーの検査は約4カ月に1回行い、治療効果を判定し、治療法の継続や変更や中止などをご提案させて頂きます。
活性型ビタミンD製剤:エルデカルシトール、アルファカルシドールなど
ビタミン剤ですが、食べ物に含まれていたり、市販のサプリの不活性型と違い活性化したもののため、全てが腸でもカルシウム吸収と破骨細胞の抑制に働くため、骨吸収マーカーも下がり、骨密度も上昇しやすい薬になります。 副作用も少なく処方されることがとても多いです。その中でも、エルデカルシトールが一番効果がありますが、たまに高カルシウム血症になることがあり、カルシウムは定期的に検査することをお勧めします。
SERM(サーム)製剤:バゼトキシフェン、ラロキシフェン
女性ホルモンに近いが、骨にしか効かない骨粗鬆症治療薬です。女性ホルモンはもともと破骨細胞の働きを抑えるため、同じように働きます。 骨の本来持っているしなやかさ、骨質を主に改善するとされ、ビスホスホネート製剤と比べると骨密度を大幅に増やすには少し弱いです。骨芽細胞の働きは比較的抑えないため、まだ骨形成マーカーが比較的低くない75歳未満の骨粗鬆症には良い薬だと思います。 更年期障害のようなほてりなどの副作用はありますが、顎骨壊死のリスクもないため、比較的安全性の高い薬です。女性ホルモンに近いため、女性限定で、男性では使えないのが残念なところです。
ビスホスホネート製剤:アレンドロン酸、リセドロン酸、イバンドロン酸、ミノドロン酸、ゾレドロン酸など
骨粗鬆症の第一選択薬として長年位置している薬です。注射製剤もありますが、骨密度を大幅に上げる内服薬では最強です。破骨細胞の働きを強く抑えこみ、骨が壊されるのを防ぎます。骨吸収マーカーが異常に高い方はとても良く効きますが、骨形成まで抑えてしまうので、骨芽細胞の働きがまだしっかりある75歳未満ではSERM製剤の方がよい場合もあります。
内服薬は起床時に飲み朝食までは30分以上(最近は1時間空ける方がより効果があるようです)待つという薬です。これはもともと消化管からの血液への吸収率がとても悪いため、そこに食べ物が混じると一気に吸収できなくなるためだそうです。開発当初は毎日内服が当たり前でしたが、長期間骨に浸み込んで抜けない薬のため、1週ごと、4週間ごと、1カ月ごと、ついには点滴限定ですが年1回という薬剤も発売されました。
どの薬剤も腰椎の骨密度は上がりやすいですが、大腿骨の骨密度も上げやすいかどうかしっかり論文によるエビデンス(証拠)が出ている内服薬は、アレンドロン酸とリセドロン酸になります。5年ほど使うと骨密度の上昇は頭打ちになるため、違う薬剤への変更を考える必要があります。
副作用で多いのは逆流性食道炎や胸やけです。歯科医師が最も気にする顎骨壊死ですが、とても稀(0.001%、1万人に1人)であり、この薬を飲んでいない健常者でも同じ程度発生しています。さらには、2016年のポジションペーパーや最近でも骨粗鬆症学会や歯科口腔外科学会が共同でビスホスホネート製剤を中止しても顎骨壊死のリスクは変わらない、ビスホスホネート製剤が顎骨壊死のリスクを増やしている根拠は乏しいと発表してるため、心配しなくてよいと思います。
ただ、ガイドラインに準じて、内服開始前には歯科受診して、歯科外科治療が必要かどうかは先に診てもらった方がよく、すぐにビスホスホネート製剤が内服できない場合はその期間はSERM製剤を内服するなどして対応するのが良いでしょう。また、ごくごく稀に大腿骨に非定型骨折を起こすことがありますが、大多数の一般的な大腿骨骨折を予防するのが目的なので、非定型骨折は仕方ないというのが骨粗鬆症治療の現状です。
デノスマブ製剤
半年に1回の皮下注射です。ビスホスホネート製剤以上に強力に破骨細胞の働きを抑えるため、骨密度上昇は顕著で、5年以降もさらに骨密度が上がり続けると言われています。しかし、他剤に変更すると途端に骨密度が大幅に下がるというデメリットも言われており、止め時が難しい薬でもあります。 効いているのであれば、一生使っていればいいのかもしれません。顎骨壊死のリスクはビスホスホネート製剤と同じです。半年に1回薬価2.8万円(3割負担で8千円)くらいしますが、ビスホスホネート製剤半年分よりは安いかもしれません。
テリパラチド製剤
骨粗鬆症療薬のうち唯一骨芽細胞の働きを促進させ骨をどんどん作らせます。骨粗鬆症の中でも「骨折の危険性の高い骨粗鬆症」限定の薬で、一生のうち2年間限定で保険適応になっています。皮下注射で、毎日と週2回の自己注射の2種類になります。 週1回製剤は通院での皮下注射もありますが、毎日製剤を1週間分まとめて打つのに近いので気持ち悪いなどの副作用が出やすくなっています。毎日製剤に関しては副作用は少なく、骨折後の骨癒合促進効果もあるのではないかとされています。 週2回製剤の薬価は月50000円程度で1割で5000円、3割で15000円程度ですが、毎日製剤はやや薬価が下がりました。
ロモソズマブ製剤
2019年に承認となった薬剤で、2019年4月現在の骨粗鬆症治療薬の中では最も効果がある製剤と言われていますが、投与期間中の心血管疾患による突然死が相次ぎ、現在因果関係が否定できていないため心血管疾患の既往のある方は避けた方がよいと言われています。 毎月1回1年間、両肩に皮下注射をします。こちらもテリパラチドと同様「骨折の危険性の高い骨粗鬆症」に限定して保険適応となっています。骨粗鬆症治療薬で唯一、骨吸収を強く抑制しつつ、骨芽細胞の働きを促進する薬剤のため、骨密度の上昇は他のどの薬剤よりも顕著です。 1年間使用したら、ビスホスホネート製剤などの骨吸収薬に切り替え、必要に応じて再投与が可能です。薬価はテリパラチドと同程度です。
藤沢駅前順リハビリクリニックの特徴
全ての骨粗鬆症治療薬を採用し、骨粗鬆症で悩まれる方により多くの治療法をご提案可能です。
骨粗鬆症は高血圧、高脂血症、糖尿病などの生活習慣病と同じで、それ自体には無症状ですので、いかに早期発見し、骨折・入院することにならないように治療ができればと考えております。
藤沢の順リハビリ整形外科では、患者様の骨の状態に応じた、治療法を提案致します。保険診療では行えない治療法もご用意いたしております。
日常生活上で改善できる点は?
- 活発的に動き回り骨トレをしましょう
- ウォーキングなどの運動は腰椎の骨密度を上げやすく、ジョギングやジャンプなど骨に強い刺激が加わる運動は大腿骨の骨密度を上げやすくなります。週4回以上、1回8000歩(60~90分)以上は歩きましょう。できるだけ毎日、少ない時間でも良いので継続して習慣化することが大事です。それ以外には、家の中で勢いを付けた音がする踵落とし、リズム良く階段を昇り降りすることも効果的です。
- カルシウムを摂りましょう
- 1日800mgのカルシウム摂取を目指しましょう。牛乳(1Lで約800㎎)や小魚など積極的に摂取しましょう。カルシムのサプリの良いですが、サプリの取りすぎは高カルシウム血症に注意が必要です。ちなみに豆乳に含まれるカルシウムは牛乳の10分の1程度です。
- ビタミンK、B6、B12を摂りましょう
- ビタミンKはカルシウムを骨にくっつきやすくし、骨の質を良くします。納豆や緑黄色野菜に多く含まれます。ワーファリンを飲んでいる人は薬が効きにくくなるため注意が必要です。骨の質には、ビタミンDやビタミンKだけでなくビタミンB6やビタミンB12も重要になります。
- 日光を浴びましょう
- 10時から15時の直射日光を肌に浴びることで、皮膚でビタミンDの9割が作られます。紫外線が苦手な方は手のひらでも良いので毎日浴びましょう。
- 禁煙をしましょう、ストレスを減らしましょう
- タバコなどの酸化ストレスは骨を弱くします。骨粗鬆症の方は特に禁煙に心掛けましょう。
- 女性は45歳を過ぎたら精密検査
- 女性は45歳を過ぎたら骨密度検査(腰椎+大腿骨)+血液検査(骨代謝マーカーとビタミンD)の精密検査を受けましょう。
- 痩せている方(BMIが18を切る方)
- ※BMI=体重(kg)÷身長(m)÷身長(m)⇒BMI=22が標準体重
骨に掛かる負荷が減ることや、低タンパク質や低カルシウムなど栄養状態があまり良くない場合が多いため、特に骨が弱くなりやすいです。寝たきりや宇宙飛行士や松葉杖で体重を掛けなかった骨が弱くなる事に似ていて、骨は体重を掛けて上げないと弱くなってしまいます。バランス良く食事を十分摂って標準体重に近づけるようにしましょう。
参考症例
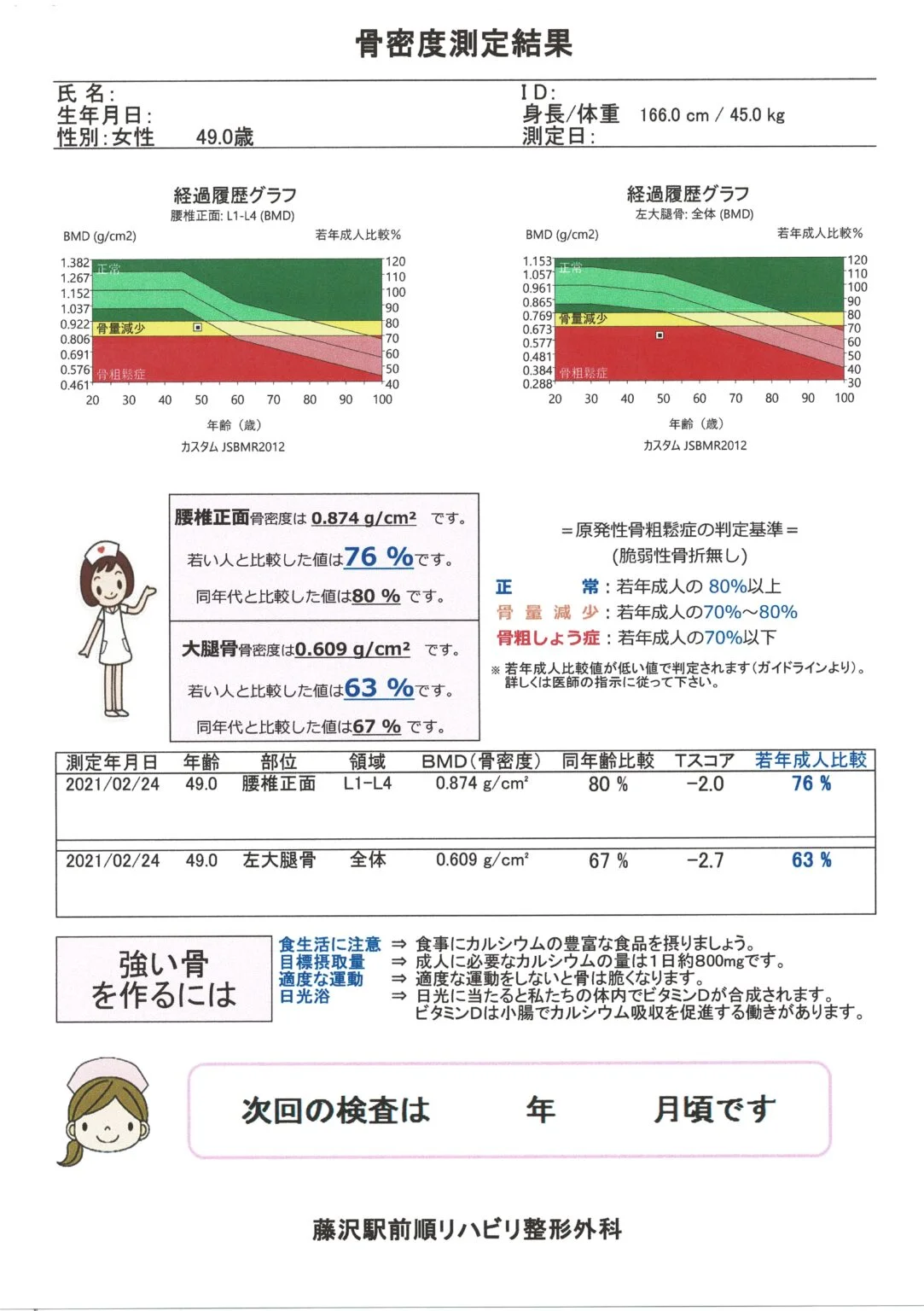
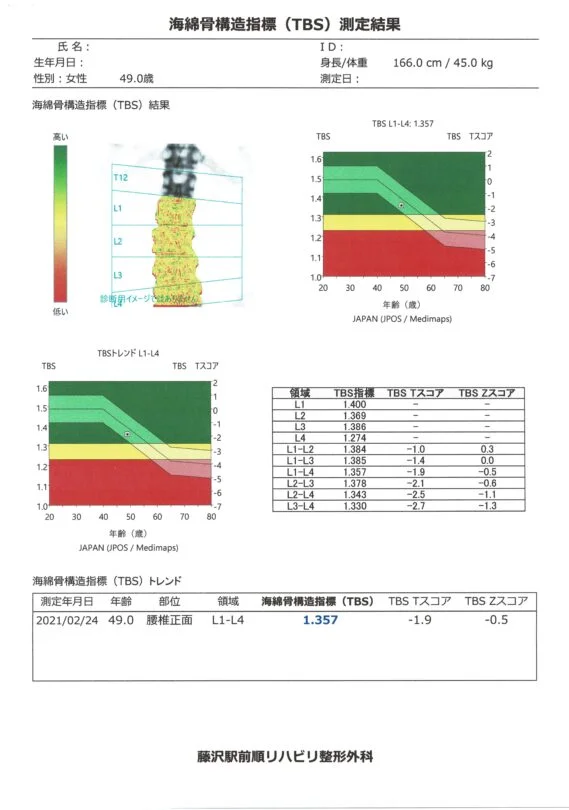
49歳 細身の女性
ぎっくり腰で受診。レントゲンで骨がかなり透けて見えていたため、骨粗鬆症かもしれないと骨粗鬆症検査を行いました。大腿骨の骨密度が63%とすでに骨粗鬆症になっていました。骨年齢は90歳くらいでした。 幸い、海綿骨構造指標(TBS)は正常で、骨代謝マーカーで破骨細胞の働きも正常でした。特にまだ閉経したわけでも、過去に女性ホルモンを抑えるような治療も受けておらず、基礎疾患もなく、骨粗鬆症の原因は不明でした。しかし、良く良く聞くと、10代の頃に過剰なダイエットで体重が30㎏台になっていたことが何年かあったようでした。 BMIが18を切るような低体重は骨密度が著しく低下しやすくなります。この方は、TBSの数値が良かったため、大腿骨骨密度が上がりやすいビスホスホネート製剤の内服を開始してもらい、2年間で大腿骨骨密度70%を目指すことになります。
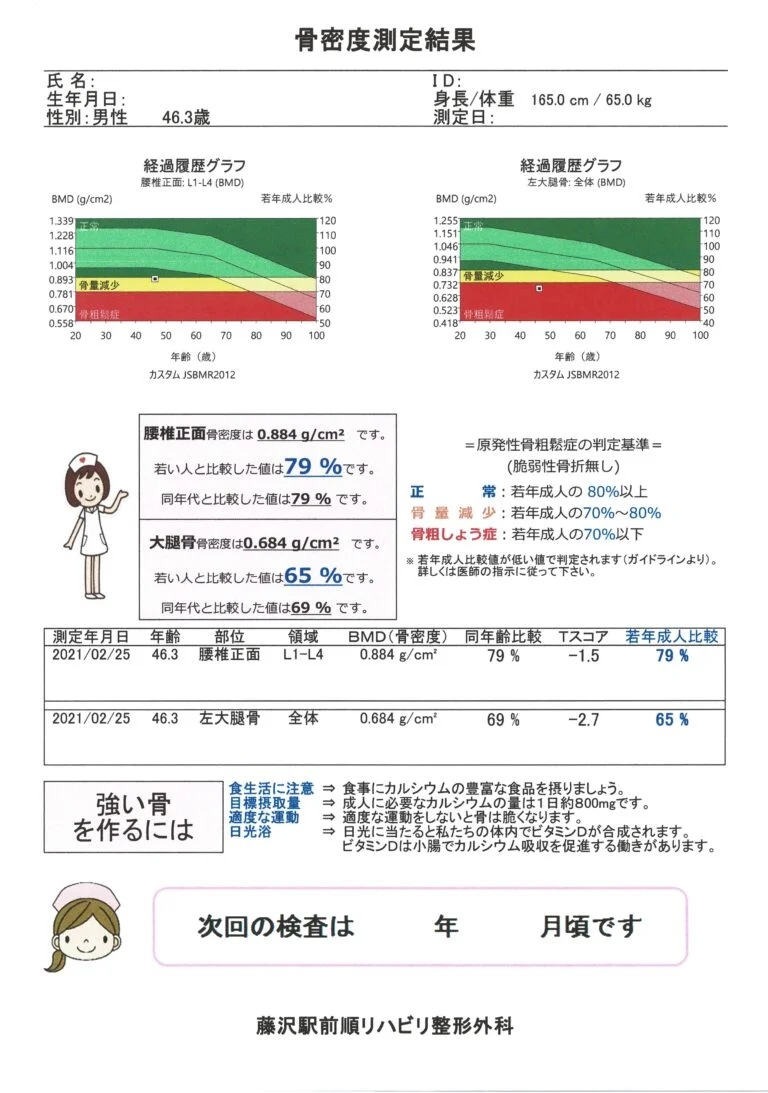
46歳 男性
肋骨骨折や足首の骨折など何度も骨折を繰り返していたため、骨粗鬆症を気にされていました。骨密度の著しい低下を認め、骨年齢は95歳でした。 幸い、海綿骨構造指標(TBS)は正常で、血液検査もビタミンD不足状態程度で、骨密度が顕著に下がる原因は分かりませんでした。この方も基礎疾患はなく、骨粗鬆症の原因となるような要素は全く認めませんでした。この方の場合も、大腿骨骨密度が上がりやすいビスホスホネート製剤の内服を開始してもらい、2年間で大腿骨骨密度70%を目指すことになります。

おすすめ設備


予約優先です
当院では、お待ち頂く時間を少なくするために、予約優先制をとっております。
患者様が特定の時間に集中しないために、時間枠予約とさせていただいております。
尚、ご予約いただいた場合でも、診療の内容や順番によっては、 多少お待ちいただくことがございます。
その時間に診療することをお約束するものではございませんので、何卒ご了承いただきますようお願い申し上げます。